
La peur de vomir (émétophobie) et la peur de s’étouffer en avalant (phagophobie ou phobie de la déglutition) peuvent entraîner des troubles des conduites alimentaires (TCA) aigus voire chroniques (durant parfois plusieurs mois ou années). L’enfant qui en souffre a une anticipation anxieuse du fait de manger. Il surestime fortement la probabilité que quelque chose de grave (par exemple s’étouffer) ou de très désagréable (par exemple vomir) puisse se produire lorsqu’il mange. Il va ainsi éviter de manger certains aliments (qu’il mangeait sans difficultés avant) ou encore les manger d’une façon particulière, pensant ainsi se protéger. Ces modifications de l’alimentation ne sont pas liées à une volonté de perdre du poids ou à un désir de changer son apparence physique.
L’émétophobie et la phagophobie : d’où ça vient ?
Souvent on retrouve comme facteurs déclenchants un événement qui a pu être vécu comme traumatisant par l’enfant : un épisode de fausse route, une maladie entraînant des difficultés à avaler (angine) ou des vomissements (une gastro-entérite, une intoxication alimentaire). L’enfant n’a pas forcément vécu lui-même la situation mais a pu assister à un événement de ce type qui l’a beaucoup impressionné (par exemple: fausse route d’un proche lors d’un repas en famille).
Cependant, vivre ce type d’événements, plutôt relativement fréquents, ne conduit pas forcément au développement d’une phobie et heureusement ! On retrouve ainsi des facteurs prédisposants : on remarque que le trouble a tendance à se développer chez des enfants qui déjà auparavant avaient tendance à se montrer anxieux dans d’autres domaines du quotidien (peur de se séparer de ses parents, etc.) et à être plus attentifs et plus sensibles à leurs sensations corporelles. Pour d’autres enfants, après un épisode de vomissement ou de fausse route, on notera simplement quelques craintes très transitoires sans aucune répercussion sur l’alimentation et ces peurs disparaîtront juste avec de la réassurance parentale.
Quels sont les symptômes lorsque l’émétophobie ou la phagophobie a des conséquences sur l’alimentation ?
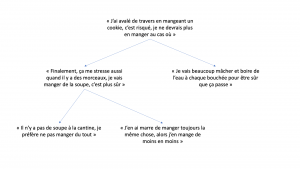
La sélectivité alimentaire ou réduction de la variété : l’enfant va peut-être d’abord éviter un aliment en particulier (celui avec lequel il a eu une mauvaise expérience) puis, petit à petit ou rapidement, cela peut s’étendre à des aliments ayant des points communs avec cet aliment (par exemple tous les aliments solides). Cela peut même conduire certains enfants à ne plus pouvoir manger du tout (aphagie) et/ou à avoir des difficultés à boire de l’eau, voire même à avaler leur salive. L’enfant développe des croyances en lien avec ces aliments qui lui font penser qu’il y a un risque à les manger. Et, plus il évite ces aliments, moins il a l’occasion de se rendre compte que ce n’est pas si dangereux et plus sa peur à l’idée de les manger augmente.
« Plus on évite, plus ça fait peur »
La restriction alimentaire en volume : l’enfant va aussi manger moins en quantité. Cela peut-être :
- En lien avec ses croyances (“je pense que si je ne mange pas beaucoup, il y aura moins de risque que je vomisse”)
- Parce que manger est trop stressant, il se décourage, il essaie d’éviter, saute des repas
- Parce qu’il mange très lentement, il trouve ça long et fatigant
- Parce qu’il en a assez de manger toujours la même chose, alors il en mange de moins en moins.
- Parce qu’à force de manger peu, il a plus vite la sensation d’avoir le ventre plein. Lorsqu’il mange davantage, il a mal au ventre, il a une sensation de trop plein.
« Moins je mange, plus c’est difficile de manger »
Les « comportements de protection » : les enfants qui souffrent de ces phobies vont souvent mettre en place des comportements pour se rassurer et se protéger du danger qu’ils imaginent et qu’ils redoutent : être très concentrés sur leurs sensations lorsqu’ils mangent ou après le repas ; mâcher longuement et lentement ; boire de l’eau à chaque fois qu’il faut avaler ; faire de petites bouchées ; faire très attention à leur hygiène pour ne pas attraper de maladies qui feraient vomir ; ne pas manger à certains endroits ou encore manger uniquement à certains endroits…
Pourquoi est-ce préoccupant ?
Bien manger est essentiel pour être en bonne santé: jouer, rire, penser, courir, grandir, vivre sa vie d’enfant… Une alimentation insuffisante en quantité et/ou en qualité conduira, à terme, à une situation de dénutrition.
La dénutrition a des conséquences multiples sur la santé :
-Retentissement sur le fonctionnement du corps : manque d’énergie, difficultés de concentration, frilosité, chute des cheveux, ralentissement puis arrêt de la croissance, retard ou arrêt du développement pubertaire, déminéralisation osseuse, malaises, “vertiges”…
-Retentissement sur le moral : apparition de symptômes dépressifs (humeur triste, irritabilité…)
Ces éléments ainsi que le fait de “ne pas pouvoir manger comme tout le monde” ont un retentissement sur les relations aux autres. Les enfants qui ont un TCA restrictif auront souvent tendance à s’isoler.
En cas d’arrêt total de l’alimentation et/ou de l’hydratation, de malaise, d’épuisement ou de tout autre symptôme grave, un avis médical en urgence est nécessaire.
Quelle prise en charge ?
Il ne faut pas tarder à consulter, plus on réagit vite, moins les difficultés ont le temps de s’installer.
Le premier réflexe à avoir si votre réassurance ne suffit pas à apaiser votre enfant et à lui permettre de manger normalement doit être de consulter le médecin traitant rapidement (généraliste ou pédiatre) afin qu’il examine votre enfant et puisse le rassurer sur le bon fonctionnement de son corps et sur l’absence de risque particulier en lien avec le fait de manger pour un enfant en bonne santé comme lui. Une telle consultation permet parfois la levée des symptômes et la reprise d’une alimentation normale, a fortiori lorsque les symptômes ne sont présents que depuis quelques jours.
Si cette consultation n’a pas suffit, alors une triple prise en charge est indispensable : médecin traitant pédopsychiatre et psychologue TCC (thérapie cognitive et comportementale).
Suivi médical : Si les symptômes durent plus de quelques jours, un avis pédopsychiatrique est nécessaire en plus du suivi somatique (médecin généraliste et ou pédiatre).
Le médecin somaticien va surveiller l’état nutritionnel de votre enfant (IMC, carence nutritionnelle, état général…) et, en cas de dénutrition, évaluer sa tolérance, il surveillera aussi régulièrement la tolérance de le renutrition, le poids, la taille et l’IMC de votre enfant.
Le médecin pédopsychiatre évalue et traite les comorbidités psychiatriques et s’occupe de la prise en charge de l’anxiété. Il recommande des thérapies non médicamenteuses et dans certains cas prescrit des thérapies médicamenteuses.
Parfois, une hospitalisation est nécessaire. Souvent un suivi en consultation est suffisant quand le trouble des conduites alimentaires est apparu récemment.
Pour certains enfants, une dispense temporaire de sport sera indiquée. La mise en place de collations (aliments et/ou compléments nutritionnels) en dehors des repas, en plus des 4 repas quotidiens est parfois utile.
Suivi psychologique en thérapie cognitive et comportementale (TCC) : Ce type de suivi est conseillé dans tous les troubles anxieux de l’enfant et donc dans les phobies. Vous pouvez consulter un psychologue spécialisé dans ce type de troubles chez l’enfant. Il prendra le temps de faire connaissance avec votre enfant, de bien comprendre comment se renforcent ses inquiétudes. Il le guidera sur la façon de dépasser ses peurs et pourra aussi vous donner des conseils.
Autres spécialistes: Il est possible que le médecin vous recommande de consulter d’autres spécialistes si nécessaire :
- Un diététicien pour vous accompagner dans l’établissement d’une feuille de route alimentaire couvrant les besoins de votre enfant ;
- Un endocrinologue pédiatre si le trouble de votre enfant a eu un retentissement sur sa croissance et/ou sur sa minéralisation osseuse et/ou sur son développement pubertaire.
- Un psychologue thérapeute familial
- Un psychologue EMDR
Ces différents professionnels accompagneront votre enfant dans la compréhension de ce qui lui arrive, dans le traitement et dans la prévention des complications de la maladie et dans le dépassement de ses difficultés, sans oublier d’accompagner aussi les parents.
On retrouvera comme principaux axes de la prise en charge :
- De la psychoéducation : expliquer le fonctionnement du corps humain et le retentissement des difficultés alimentaires sur la santé ; les cercles vicieux de l’anxiété (plus j’évite, plus j’ai peur), de la restriction alimentaire (moins je mange, plus c’est difficile de manger).
- En priorité : augmenter en quantité les prises alimentaires afin de couvrir les besoins nutritionnels de l’enfant et de le renutrir si nécessaire (après un amaigrissement ou une stagnation pondérale).
- En parallèle : aider votre enfant à affronter progressivement ses peurs, à réintroduire de nouveaux aliments dans son répertoire alimentaire en partant des aliments considérés comme les moins difficiles.
- Lorsqu’il ira mieux : surveiller sa croissance staturo-pondérale et son développement pubertaire, l’aider à maintenir ses progrès dans la durée, à améliorer sa gestion du stress, tout cela afin d’éviter une rechute et d’améliorer la qualité de vie de l’enfant.
Que puis-je faire en tant que parent ?
Rassurer votre enfant au décours d’une fausse route ou d’un épisode de vomissements, dédramatiser. Si des difficultés alimentaires apparaissent :
- Consulter rapidement. Ne pas attendre que le trouble des conduites alimentaires s’installe.
- Maintenir les repas en famille, faire venir votre enfant à table, le rassurer et l’encourager, maintenir une ambiance conviviale lors des repas.
- Garder 4 repas par jour avec des horaires de repas réguliers.
- Lui proposer des activités apaisantes, de la relaxation, exercice de respiration
- Proposer de petits défis (qui semblent réalisables), challenger votre enfant. Chaque petit pas compte !
- A partir de cette fiche, observer, noter les comportements que vous observez chez votre enfant afin de pouvoir les communiquer aux professionnels qui le soigneront, mais aussi afin de repérer les améliorations ou les aggravations.
- Rappeler à votre enfant combien une alimentation suffisante et variée est nécessaire pour apporter l’énergie à son corps pour fonctionner et pour grandir.
- Soutenir et encourager votre enfant. Le féliciter même pour les petites victoires !
- Garder votre calme et votre sérénité, autant que possible.


